 OEUVRE MEDICALE
OEUVRE MEDICALE
Maladie du sommeil, paludisme ou malaria, variole, pian, lèpre, onchocercose, tuberculose, poliomyélite, ébola, sida, peste.
La maladie du sommeil
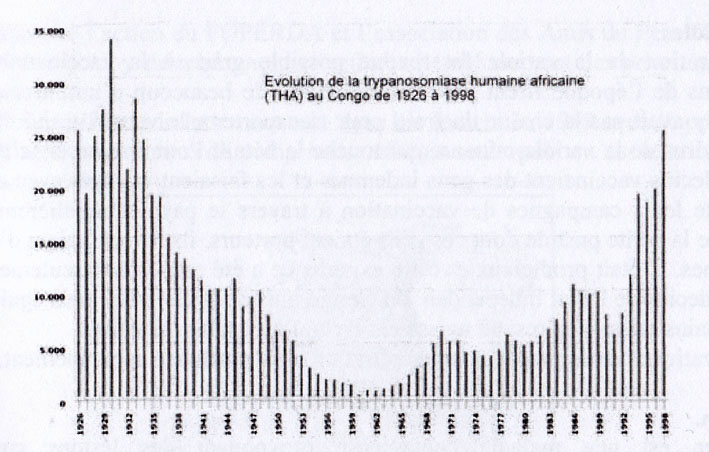
La lutte contre l’extension de la maladie du sommeil s’intensifia par des mesures d’éloignement des populations des berges boisées des cours d’eau, habitat des glossines, mouches hydrophiles qui transmettaient le trypanosome et la mise en quarantaine dans des lazarets(*) des personnes contaminées. Mais une autre variété de glossines pouvait transmettre la maladie en savane.
(*) Lazaret: village où l’on effectue l’isolement et le traitement de malades contagieux, permettant éventuellement un regroupement familial et évitant ainsi les désagréments d’une séparation éloignée et de longue durée.
Etudiant entre autres la «léthargie africaine» ou maladie du sommeil en 1899, le Dr Van Campenhout écrit que le système lymphatique mérite une attention toute spéciale et particulièrement les ganglions du cou. La ponction de ces ganglions s’avéra en effet très efficace pour le dépistage de cette affection lors des recensements de la population.
Financée par Léopold II une expédition pour l’étude des maladies rencontrées dans l’Est du pays, principalement la maladie du sommeil, fut entreprise par deux médecins, Dutton et Todd qui traversèrent la Colonie de Boma jusqu’au Maniema, où Dutton mourut en 1905 à Kasongo.
Mais les Dr Greig et Gray ont devancé leurs collègues en découvrant en Uganda des trypanosomes dans la lymphe des ganglions cervicaux. Le diagnostic de la maladie était ainsi devenu plus aisé.
Aucun des différents traitements administrés ne s’avéra suffisamment efficace et la maladie entraîna un dépeuplement impressionnant dans certaines régions.
Au cours des années cinquante l’utilisation d’un nouveau produit, la pentamidine, s’avéra bénéfique.
Le paludisme, ou malaria
Se manifeste par des accès fébriles, souvent mortels, surtout chez les nourrissons et les jeunes enfants.
Le Docteur A. Laveran, médecin militaire français, découvre en 1880, à Constantine en Algérie, le plasmodium du paludisme dans le sang de soldats fiévreux. Sa découverte mettra près de dix ans à être confirmée et acceptée partout.
Le Docteur Ross, médecin anglais, en 1894, enquête aux Indes suite à une suggestion de Laveran et Manson, sur l’intervention possible de moustiques dans la transmission de plasmodiums divers. Ses expériences seront concluantes après deux ans et demi de travail acharné.
Il est alors, en 1899, envoyé en Afrique Occidentale par l’Ecole de Médecine Tropicale de Liverpool dont Léopold II est un grand mécène. Il parvient à y déterminer que ce sont les moustiques du genre anophèle qui transmettent la fièvre maligne trop souvent mortelle pour l’homme.
La lutte antipaludique tendra initialement à empêcher les contacts de l’homme avec le vecteur d’une part par des moustiquaires et d’autres part en supprimant ou rendant inhabitables les gîtes larvaires que sont les eaux stagnantes et enfin l’usage d’insecticides à effet rémanent. Pour le traitement et la prévention on faisait usage de la quinine ou de l’atébrine et, après la guerre de 1940-1945, d’antimalariens de synthèse.
La variole
L’éradication de la variole fut rendue possible grâce à la vaccination. Les médecins de l’époque firent preuve à cet égard de beaucoup d’initiative, parce qu’il n’y avait pas la chaîne du froid pour transporter «le vaccin», qui était en fait le virus de la variole mineure qui touche le bétail. Pour conserver le vaccin, les médecins vaccinaient des gens indemnes et les faisaient voyager avec eux au cours de leurs campagnes de vaccination à travers le pays et régulièrement, à partir de la petite pustule dont ces gens étaient porteurs, ils revaccinaient d’autres personnes. C’était prodigieux et cette expérience a été refaite non seulement par des médecins de l’Etat Indépendant du Congo puis de la Colonie, mais également par certains missionnaires qui agissaient en tant qu’agents sanitaires.
Cette pratique correspondait à la variolisation, déjà pratiquée anciennement.
Le pian
Le pian est une maladie contagieuse provoquant des lésions cutanées caractéristiques suivies au fil des ans d’ostéite puis de lésions destructives et mutilantes. L’amélioration de l’hygiène privée, familiale et la pénicilline retard en ont fortement réduit la prévalence.
La lèpre
Elle est connue depuis l’antiquité, comme un mal lentement mais inexorablement progressif et mutilant. Pendant longtemps, en l’absence de traitement efficace, de nombreux malades furent isolés afin de protéger leurs proches et la société.
Le Dr Mense, seul médecin à Léopoldville, signale en 1885-1887 que la lèpre règne au Congo. Aucun médicament efficace n’était disponible. Cette maladie était connue des chefs coutumiers; aussi les indigènes évitaient-ils les personnes atteintes.
La Croix Rouge du Congo, en 1926, s’implanta à Pawa, en Uele, sous la direction du Dr Conzenius qui s’intéresse spécialement à la lèpre et crée, les «villages agricoles d‘isolement lépreux », très bien acceptés par la population, l’isolement y étant peu rigoureux.
Ce sera d’ailleurs un village de lépreux situé près de Businga sur la Mongala qui en 1955 fournira la plus importante récolte de coton de la région, sans contrainte. Durant les premières années de la présence médicale, le traitement des lépreux se limitait à soulager les porteurs de lésions ulcéreuses ou invalidantes. L’huile de chaulmoogra administrée depuis 1919 en injection intramusculaire était le traitement dont les résultats furent diversement évalués.
En 1937, le Dr Frans Hemerijckx, médecin de Mission, s’intéresse particulièrement au problème de la lèpre et se documente dans divers pays où travaillent des léprologues français ou britanniques, ce qui l’amena à changer sa conception d’une léproserie et à créer un centre d’un nouveau type à Dikungu (qui signifie entraide) au Kasaï. Il y assura un cadre de vie et des activités qui mériteraient tout un chapitre.
On a déjà cité l’action du FOPERDA et l’association des Amis du Père Damien, le Dr Hemerijckx y prendra une part active à l’établissement des priorités et des programmes.
Un pas définitif dans la lutte contre la lèpre est franchi en 1949 avec l’apparition des sulfones, sous forme de comprimés, utilisés seuls puis en association avec d’autres produits.
L’onchocercose
Lien vers le documentaire “Le Dr Jean Hissette et l’expédition de l’université de Harvard au Congo belge en 1934”. Découverte de l’origine de l’onchocercose oculaire africaine, la “cécité africaine”.
La tuberculose
Maladie infectieuse très contagieuse, dite inconnue au Congo avant l’arrivée des Européens, mais bien connue des Ruandais. Elle se répand facilement dans les lieux densément habités et, en l’absence de traitement efficace, elle est souvent mortelle. Des malades gravement atteints étaient admis dans des lazarets, par souci de protection de leurs proches.
En 1959, alors que d’autres maladies graves comme la variole, le paludisme, la trypanosomiase surtout, étaient, à l’époque bien plus répandues que la tuberculose, l’apparition de celle-ci a provoqué une réaction de panique. Le fait que la transmission de cette maladie se fait presqu’exclusivement entre humains et qu’aucun traitement efficace n’était disponible a, pourrait-on dire, dramatisé la situation.
Puis, au fil du temps, les responsables de l’hygiène publique constatent que l’explosion épidémique attendue, et tant redoutée, n’a pas lieu. C’est heureux, mais l’endémie tuberculeuse resta un problème majeur de santé publique justifiant un programme de lutte soutenue.
Malgré des ressources humaines chroniquement insuffisantes, le dépistage et la prévention ont progressivement pris de l’ampleur et enfin la lutte déterminante contre la tuberculose a pu prendre son essor en 1948 avec l’arrivée de médicaments efficaces, la construction de centres de traitements spécialisés, ces derniers encore limités à certaines régions et aussi avec la possibilité d’appliquer un traitement ambulatoire à partir des hôpitaux régionaux et des dispensaires.
Par ailleurs, de 1954 à 1960, tous les nouveau-nés furent vaccinés avec le B.C.G. Rappelons l’action de la CEMUBAC qui réalisa entre 1952 et 1960 une vaste campagne de dépistage de la tuberculose au Ruanda et au Maniema et de la construction de trois sanatoriums.
La poliomyélite
C’est surtout dans les années qui ont précédé l’indépendance que la maladie prit des allures épidémiques. La vaccination, surtout des enfants, fut entreprise à l’aide d’un vaccin vivant atténué, administré par voie orale.
Ebola
Lien vers la Conférence du 12 décembre 2014 tenue à Tervueren, Mémoires du Congo – Prof. Jean-Jacques Muyembe, Dr. Jean-François Ruppol , Dr. Jean-Pierre Lahaye, Dr. Irenge Leonid, Dr. Marc Georges – Gestion des épidémies à virus Ebola en République Démocratique du Congo.
Le Sida
Lien vers la Conférence tenue à Tervuren, Mémoires du Congo par le Docteur Dirk Teuwen MD le 11/12/2012 sur l’origine du Sida et sa propagation dans le monde.
A propos de la polémique sur l’origine du Sida, nous mettons à votre disposition les documents joints sous le dossier “Imposture Hooper sur l’origine du Sida”.
La Peste
“40 années de lutte antipesteuse au Congo” par Xavier Misonne.
CONCLUSION
Méconnu ou mal jugé par leurs compatriotes restés au pays, le modèle belge de colonisation fit l’étonnement et l’admiration de nombreux visiteurs étrangers, hommes politiques, journalistes ou autres venant d’Europe, d’Amérique, d’Asie. Il n’est pas possible de reprendre ici leurs appréciations élogieuses. Dans son livre «Des bâtisseurs aux contempteurs» dont on ne saurait trop recommander la lecture, A.B. Ergo en cite quarante-sept.
R.J. Cornet cite dans son livre «Bwana Muganga» l’opinion d’un écrivain anglais : «Le Congo belge plaçait sa plus grande fierté dans ses services médicaux, les meilleurs de toutes les colonies africaines».
De nombreux témoignages de personnalités étrangères mentionnées ci-dessus corroborent cette opinion.
Et l’O.M.S. s’en rendit compte lors de son action au Congo après l’indépendance, comme en témoigne un extrait de l’article étonnant du journal «Courrier d’Afrique» publié à Léopoldville le 6 juillet 1962.
LE COURRIER D’AFRIQUE DU 6-7 JANVIER 1962
Dans son numéro de Nouvel An, notre consœur «Présence Congolaise» commente ce que -Afrique Express- rapporte dans son numéro du 10 novembre au sujet d’un rapport secret, actuellement à l’examen au siège de l’Organisation Mondiale de la Santé à l’O.N.U.
Ce rapport précise notamment que le principal obstacle rencontré par les experts de l’OMS réside dans le fait que les «colonialistes» belges ont pratiqué au Congo une médecine de luxe et que de ce fait, ce pays au moment de l’accession à l’indépendance avait, sur le plan médical, 20 ans d’avance sur les autres pays africains.
Certains ont accusé la Belgique à tort et à travers, mais personne ne lui avait encore reproché jusqu’ici d’avoir doté le Congo du plus remarquable réseau d’établissements sanitaires existant en Afrique et d’avoir mené un combat incessant et victorieux contre les maladies dont nous souffrions.
Comment expliquer ce qui a suscité des appréciations aussi élogieuses ?
A l’origine, il y avait un Roi ambitieux, à l’étroit dans son royaume, tenace dans ses projets, et qui sut trouver des collaborateurs remarquables.
Puis des souverains sensibles au sort des populations colonisées, suscitant et favorisant des initiatives de santé publique en faveur de ces populations.
Mais aussi des scientifiques acharnés à trouver des solutions ou des remèdes pour maîtriser et éradiquer de graves endémo-épidémies dans ce vaste territoire.
Des dirigeants compétents, à la tête d’un système hiérarchique efficace. Et un personnel médical, médecins, agents sanitaires, infirmiers et infirmières dévoués et attentifs et d’autant plus motivés que les besoins étant immenses, chaque effort était suivi de résultats bien visibles.
Il est évident que ce que l’on peut appeler l’épopée des services médicaux de l’époque coloniale ne peut être limité au contenu de ce cahier.
Une abondante documentation est accessible dans diverses bibliothèques, au Ministère des Affaires Etrangères, au Musée Royal d’Afrique Centrale à Tervuren et au Musée Africain de Namur.
Docteur Jean Vandevoorde
Retrouvez les témoignages sur ce sujet dans la vidéo ″Oeuvre médicale″
Retour Documents
